Basics
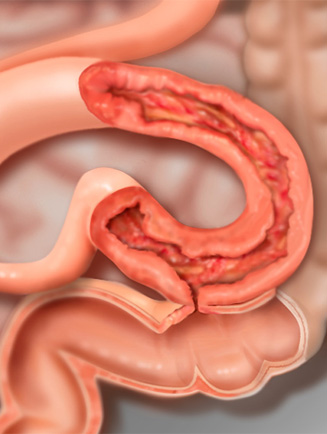
Der M. Crohn zählt zur Gruppe der chronisch entzündlichen Darmkrankheiten (Inflammatory Bowel Disease, IBD). Die beiden wichtigsten Vertreter der IBD sind der M. Crohn und die Kolitis ulzerosa. Die Kolitis ulzerosa manifestiert sich nur im Dickdarm und Enddarm. Der M. Crohn kann sowohl den Dickdarm wie den Dünndarm befallen, selten auch Magen und Speiseröhre. Die häufigste Lokalisation betrifft den letzten Abschnitt des Dünndarms und den Beginn des Dickdarms (Ileozökal-Bereich). Die Entzündung beim M. Crohn tritt abschnittsweise (segmentär) auf. Sie beginnt in der Schleimhaut, breitet sich dann auf die ganze Darmwand aus. Charakteristisch sind tiefe Ulzera, narbige Einengungen des befallenen Darmabschnitts (Stenosen) und die Entwicklung von Fisteln. Die Ursache(n) des M. Crohn und der Kolitis ulzerosa ist nicht genau bekannt.
Es besteht eine genetische Prädisposition, wonach es nach einer Darmwandschädigung (z.B. Medikamente, akute Infektionen, etc.) zum Eindringen von Darmbakterien in die Darmwand kommt. Die Bakterien werden wegen des gestörten Immunsystems anfänglich nicht recht eliminiert, was dann zu einer chronischen aggressiven Entzündung mit Zerstörung der Schleimhaut und der Darmwand führen kann.
Das Fehlverhalten des Immunsystems ist wahrscheinlich genetisch determiniert. Verschiedene involvierte Gene konnten bereits gefunden werden. Die Krankheit kann bereits im Kindesalter auftreten, beginnt jedoch meist in der Adoleszenz oder im frühen Erwachsenenalter, kann aber in jedem Lebensabschnitt auftreten. Sie verläuft schubweise mit Phasen von spontaner Besserung. Eine spontane Heilung ist extrem selten.
Symptome
Allgemeinsymptome sind: Bauchschmerzen, oft im rechten Unterbauch, Durchfall, analer Blutabgang, Fieber und Gewichtsverlust. Fisteln, Stenosen und Abszesse führen je nach Lokalisation zu speziellen Beschwerden. Nicht selten gibt es entzündliche Veränderungen ausserhalb des Darmes wie Gelenkentzündungen, Entzündung der Haut und der Augen.
Folgekrankheiten
Im Vordergrund stehen Fisteln, Abszesse und Stenosen. Fistelgänge können vom Darm zur Haut verlaufen , von Darmabschnitt zu Darmabschnitt, vom Darm in die Harnblase oder in die Vagina, etc. Über die Fisteln entleert sich Stuhl, Schleim und Eiter. Wenn die Fistel im Bauchraum oder unter der Haut blind endet, bildet sich meist ein Abszess aus. Die häufigste Fistellokalisation ist im anorektalen Bereich. Stenosen eines Darmabschnitts haben eine Passagestörung des Stuhls zur Folge mit Blähungen, Bauchkrämpfen bis hin zum Darmverschluss. Bei lange bestehender Krankheit sind auch Dünn- und Dickdarmkarzinome häufiger als bei der gesunden Bevölkerung.
Abklärung
Primär ist in der Regel eine Koloskopie mit Endoskopie des letzten Abschnitts des Dünndarms nötig. Bei Verdacht auf einen weiteren Dünndarmbefall wird dieser mit der Kamerakapsel untersucht. Wenn im Dünndarm Stenosen vorliegen wird primär eine Dünndarmspiegelung (Enteroskopie) gemacht. Fisteln und Abszesse im Anorektalbereich werden am besten mit der Endosonographie abgeklärt. Fisteln und Abszesse anderer Lokalisation müssen mit der CT oder MRI untersucht werden.
Therapie
- Diät
- Medikamente
- Chirurgie
- Endoskopische Therapie
Diät: Die Nahrung selbst verursacht den M.Crohn nicht und kann ihn auch nicht heilen. Die Diät hat zum Ziel, die Beschwerden zu verringern (z.B. weniger Fasern bei Vorliegen von Stenosen) und gleichzeitig eine optimale Ernährung zu gewährleisten. Es sind vor allem Mangelzustände (Vitamine, Spurenelemente, etc.) zu vermeiden. Ausser bei Kindern gibt es keine Daten für eine „helfende“ Wirkung einer Diät.
Medikamente: Es gibt eine Vielzahl von Therapieschemata, die sich nach der Lokalisation, dem Schweregrad und der Verträglichkeit richten. Zu den Basismedikamenten zählen Immunosupressiva wie Imurek und Methotrexat und systemisch oder lokal wirksame Kortisonpräparate. 5-ASA Präparate (Asacol, Salofalk, Pentasa, etc.) sind beim M. Crohn nicht genügend wirksam. Bei Fistelleiden und schwerer Entzündung kommen sogenannte Biologika zum Einsatz. Es sind dies Antikörper, die sich gegen zentrale Regulierungsmechanismen der Entzündung richten. Zur Zeit sind vor allem anti-TNFα (Tumor-Nekrose-Faktor) Antikörper (Remicade, Humira, Cimzia, etc.) im Einsatz. Weitere Biologika werden gegenwärtig in klinischen Studien getestet.
Chirurgie: Die Chirurgie wird möglichst zurückhaltend eingesetzt. Bei ausgeprägten Stenosen muss dieser Darmabschnitt jedoch reseziert werden. Abszesse müssen in der Regel chirurgisch drainiert werden und Fisteln die unter anti-TNF Therapie nicht ausheilen, müssen ebenfalls chirurgisch saniert werden.
Endoskopische Therapie: Kurzstreckige Stenosen im Dünn-oder Dickdarm können oft endoskopisch mittels Ballon aufgedehnt werden.